罕见病例|慢性胰腺炎、胰管结石合并空肠异位胰腺1例
2023-09-10 临床肝胆病杂志 临床肝胆病杂志 发表于陕西省
为提高临床医务人员对慢性胰腺炎、胰管结石伴空肠异位胰腺的认识,现将本院诊治的1例患者报道如下。
异位胰腺是一种罕见的先天性疾病,在正常胰腺区域外发现胰腺组织,并且该组织与原位胰腺没有解剖、血管或胰管关系[1]。异位胰腺的发病率低,迄今为止,尚无报道慢性胰腺炎、胰管结石伴发空肠异位胰腺。为提高临床医务人员对慢性胰腺炎、胰管结石伴空肠异位胰腺的认识,现将本院诊治的1例患者报道如下。
1病例资料
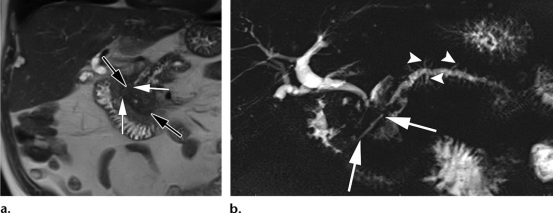
患者女性,31岁,以“腹痛10 h”为主诉入本院。查体:全身皮肤及巩膜未见黄染,腹软,上腹部压痛,无反跳痛及肌紧张,Murphy征阴性。血常规:WBC 7.57×109/L,中性粒细胞百分比86.60%;肝功能:ALT 160 U/L,AST 183 U/L,TBil 12.53 μmol/L,DBil 4.90 μmol/L,IBil 7.63 μmol/L;血淀粉酶26 U/L;OGTT试验正常,肾功能、电解质、凝血功能等均未见明显异常。上腹部MRI+磁共振胰胆管成像(MRCP)提示:胰腺萎缩,胰管扩张,内见多发结石(图1a);空肠上段见一大小约1 cm占位,性质不明(图1b)。患者于2022年7月26日行胰管切开取石、胰腺空肠Roux-en-Y吻合术、空肠部分切除术。术中见:胰腺轻度萎缩,胰腺钩突部、体部、尾部均可触及胰管内结石,质硬,主胰管直径约1.2 cm;距屈氏韧带约20 cm处空肠壁见一大小约1 cm占位,质软,病变部分空肠切除,送术中冰冻病检提示胰腺组织。肝脏、胆囊、脾脏、肾脏、其余空腔脏器等未见明显异常。术后病理结果显示:异位胰腺(图2a、b)。患者术后顺利恢复出院,随访至今未诉特殊不适。
图1 MRI+MRCP检查结果
注:a, 箭头所示为胰管内结石所在位置;b, 箭头所示为异位胰腺所在位置。
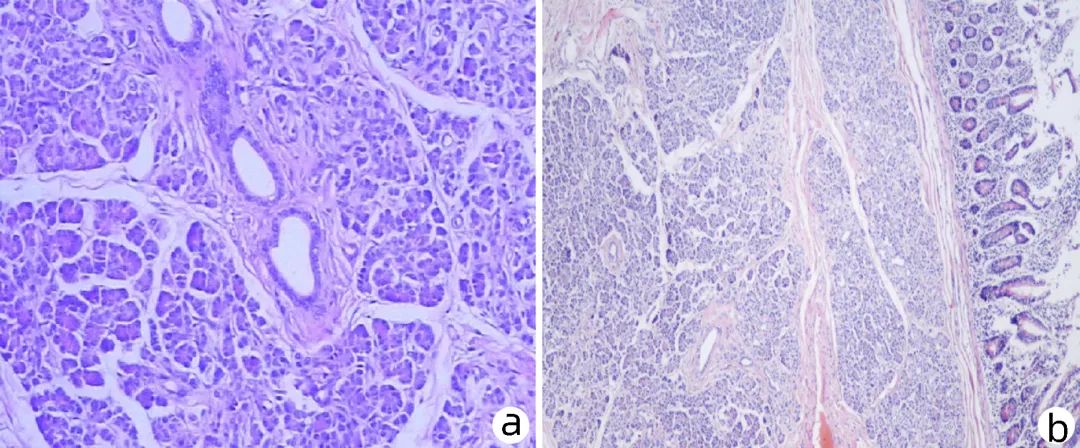
图2 病理结果
注:a, 空肠占位提示胰腺组织(HE染色,×400);b, 空肠占位提示胰腺组织,并可见小肠绒毛(HE染色,×100)。
2讨论
异位胰腺是一种罕见的先天性疾病,主要发生在上消化道,如胃(25%~38%)、十二指肠(17%~36%)和近端空肠(15%~21.7%)[2-3],也可以发生在食管、回肠、Meckel憩室、胆道、输卵管纵隔和骨盆[2, 4]。异位胰腺多无症状,可在手术或胃肠道内镜检查中偶然发现。尸检中异位胰腺的患病率为0.6%~13%,而在涉及上腹部的500例外科手术中有1例为意外发现[5]。临床表现通常取决于解剖位置,最常见表现为上腹痛(27%)、恶心和呕吐(27%)、溃疡(27%)、体质量减轻(18%)和消化不良[2, 6-8],均无特异性。其常见的并发症为急性或慢性胰腺炎、出血和肿瘤[2, 9]。而罕见的情况是异位胰腺癌变,据报道[9-11],异位胰腺组织恶性转化率为0.7%~1.8%。在本病例中,患者无异位胰腺相关症状,亦无相关并发症。
目前该病发病机制不明,但提出了几种理论,其中错位学说和化生学说最为认可[12-13]。第一种观点,在胚胎发育肠旋转期间,前肠保留在胃、肠壁等,并最终发展为异位胰腺[12]。第二种是基于胚胎发生期间内胚层组织向黏膜下层的迁移,化生并最终演变成胰腺组织[12]。但均未得到证实,且目前的学说似乎均无法解释慢性胰腺炎、胰管结石与空肠异位胰腺是否具有因果关系。关于异位胰腺,目前有的观点认为无症状的患者可以观察处理,避免不必要的大手术;亦有人认为应及时手术,因为有癌变的风险。笔者认为,若仅为患者体检时意外发现,且无相关症状及并发症,可定期随访观察,但这需要影像学及临床医师对本病有充分的认识、辨别能力;若患者术前已诊断明确,因其潜在的癌变风险以及疾病发展中可能导致的并发症,可在术中一并处理。在本病例中,患者术前检查意外发现空肠上段一大小约1 cm占位,术中探查发现距Treitz韧带约20 cm处空肠壁见一大小约1 cm占位,肉眼无法辨别性质,故行病变部分空肠切除。从术后病理学角度来看,部分空肠切除术似乎是不必要的。但从临床角度来看,术前不明确占位病变性质时,局部肠切肠吻合也是一种较为保守的做法。结合本病例,更需要临床医生在术前发现消化道等相关软组织块影时就要考虑到有异位胰腺的可能,尽可能减少误诊,在术中可以做出更合理的手术方案。
在CT上,异位胰腺常表现为边缘有小分叶状的圆形肿块,增强CT常表现为与正常胰腺相似的早期均匀增强[2, 12]。然而,异位胰腺和胃肠道黏膜下肿瘤难以区分。MRI也可以用于诊断异位胰腺。在MRI上,异位胰腺的信号强度通常与正常胰腺相似。在MRCP上存在的导管样结构也提示了异位胰腺导管,而不是其他黏膜下肿瘤[13]。然而,当患者出现并发症时,影像学表现将会因其表现出的非特异性而令人困惑,难以诊断明确。此外,该病罕见,更易误诊。本次报道中,患者病变组织过小,无典型影像学表现。此外,异位胰腺较为罕见,所以在本例中,首先考虑是更常见的疾病,如胃肠道肿瘤。
异位胰腺可以导致与正常胰腺组织相同的病理改变,包括囊肿、假性囊肿形成、脓肿和急性或慢性胰腺炎[14]。虽然异位胰腺的位置通常可以解释症状表现、病理改变,但它不能完全解释为什么一些病变有症状,而在类似位置发现的其他病变没有症状。剩下的因素可以用病变的功能性和胰腺正常的外分泌和内分泌功能来解释。从组织学层面,异位胰腺被分为4种类型:Ⅰ型,由典型的胰腺组织,腺泡、导管和胰岛细胞组成;Ⅱ型,由胰管组成的小管类型;Ⅲ型,由腺泡组成(外分泌胰腺);Ⅳ型,由胰岛细胞组成(内分泌胰腺)[15]。慢性胰腺炎会导致胰腺功能受损。组织学因素的存在或缺乏可能影响病变的功能,并导致其产生症状的能力(或无能力)。笔者认为,当组织学分型为Ⅰ型,且异位在胃、十二指肠时,可在一定程度上替代部分原有的功能。本病例中的异位胰腺是否为Ⅰ型目前无法确切评价,但若为有分泌功能的腺泡组成,在胰管结石导致胰腺本身萎缩、功能退化时,是否会刺激异位胰腺代偿性增生,导致异位胰腺功能异常,进而出现腹痛、溃疡、出血等并发症。针对这一考虑,对异位胰腺是否早期手术切除也是值得探讨的。
综上所述,异位胰腺较为罕见,影像学表现多不典型,多为术后组织病理检查来确诊,因此误诊率高。异位胰腺的诊断、治疗尚未标准化,临床医师应提高对异位胰腺疾病的认识,注意其影像学的特殊表现,加强综合分析诊断能力,争取做到早诊断、早治疗,以利于患者的早期症状缓解及功能恢复。
全文下载
http://www.lcgdbzz.org/cn/article/doi/10.3969/j.issn.1001-5256.2023.08.022
引证本文
易小康, 田萍, 黎秋曦, 等. 慢性胰腺炎、胰管结石合并空肠异位胰腺1例报告[J]. 临床肝胆病杂志, 2023, 39(8): 1919-1921
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言