颈椎后路术后脑脊液漏并发脑积水一例
2019-02-26 冯尔维,朱庆三,刘昊川等 中华医学杂志
患者男,52岁,以“无明显诱因步态异常半年”为主诉于2017年12月5日入院。人院体检:行走不稳,双侧肱二头肌反射亢进,双侧膝腱及跟腱反射亢进,双侧髌阵挛阳性。日本骨科协会(JOA)评分16分。
患者男,52岁,以“无明显诱因步态异常半年”为主诉于2017年12月5日入院。人院体检:行走不稳,双侧肱二头肌反射亢进,双侧膝腱及跟腱反射亢进,双侧髌阵挛阳性。日本骨科协会(JOA)评分16分。颈椎MRI示C3-7椎间盘突出,相应间盘水平椎管狭窄,硬膜囊前缘及部分脊髓受压,脊髓变性。诊断为脊髓型颈椎病,于2017年12月11日行颈椎C3-6后路双开门椎管扩大成型术。术程顺利,未见硬膜破损及脑脊液渗出。术后第2天患者一般状态尚可,无发热,患者自述髓性症状较术前减轻。切口无明显红肿渗出,皮温正常。负压引流装置通畅,引流量约50ml,遂于当日下午拔除引流装置。
术后第5天,患者出现持续性发热及寒战,最高体温38.9℃,无头痛,查颈部切口有约20ml血性液体渗出,轻微红肿疼痛。急检示白细胞16.61×10^6/L,中性粒细胞86.1%,红细胞沉降率26mm/1h,C反应蛋白48mg/L。继续静脉点滴头孢曲松2g,每日2次。患者自该日起每日发热数小时,最高体温38.5-37.8℃,无头痛、呕吐,数次高热下取血培养结果均为阴性,考虑发热来源于切口浅表感染。
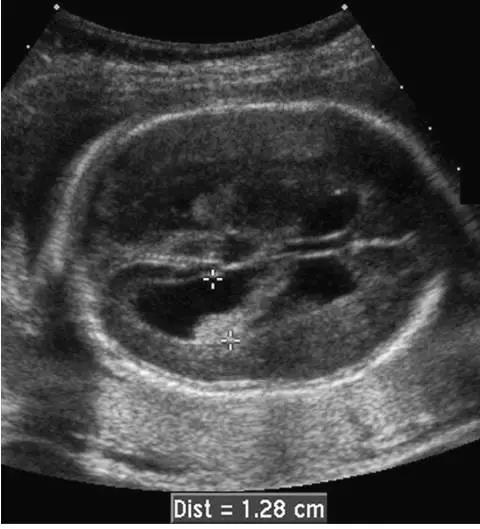
术后第11天,颈部彩超检查示皮下软组织层未见明显积液,查白细胞18.59×10^6/L,中性粒细胞78.3%,C反应蛋白44.37mg/L,红细胞沉降率42mm/1h。遵感染科会诊意见,抗生素改用哌拉西林他唑巴坦粉针4.5g,每日3次静脉点滴。术后第16天,颈椎MRI显示C3-6椎体后方软组织内大量积液(图1),不除外脑脊液漏或所植异体骨块排斥反应。急行颈后部超声引导下穿刺引流,超声可见切口下1.8cm处存在液性暗区。抽出穿刺液30ml,外观淡黄色浑浊,置管常压引流。穿刺液检验回报白细胞425×10^6/L,单核细胞20%,蛋白6.1g/L,葡萄糖3.2mmol/L,氯化物116.3mmol/L。革兰染色检菌阴性。行颈后部穿刺引流后,患者发热症状明显改善,体温降至36.7℃以下。给予颈后切口加压包扎,嘱患者平卧,加强营养。日均引流量350ml,外观淡黄色微浑。考虑为术后迟发性脑脊液漏合并感染。引流第2d复查血常规示白细胞计数及中性粒细胞比例均无异常,考虑感染已得到控制,于引流3天后停用抗生素。
引流第9天,引流量350ml,外观淡黄色微浑。拟行腰大池引流术于L4/5间隙穿刺,未见脑脊液流出,换L3/4间隙穿刺,注射器回抽亦未见脑脊液。考虑术区脑脊液漏日前持续大量引流,脑脊液压力低所致。继续通过颈后肌层引流。引流第20天,引流量仍为320ml淡黄色液体,夹闭引流装置6h后,患者无发热无头痛及颈后肿胀。复查颈后彩超示深面肌层微量积液,肌层筋膜愈合,无明显死腔。于是夹闭3d后拔除引流管。
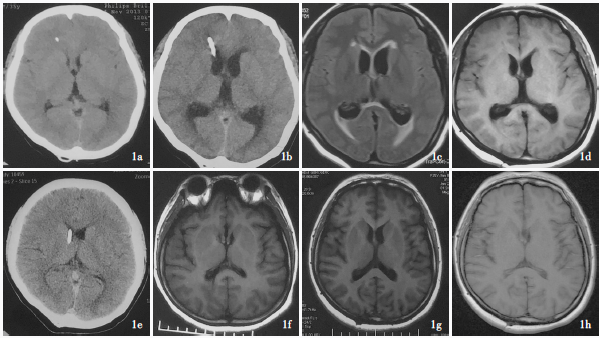
2018年1月19日,夹闭引流管后第5天,患者意识清醒,但出现认知记忆及定向力减退,妄语,走路不稳无发热,无颅内高压表现,脑膜刺激征阴性。查血常规、离子、血氨及颈部MRI未见明显异常,头颅MRI(图2)示双侧侧脑室及第三脑室扩张。诊断为急性脑积水。依神经外科会诊意见,给予脱水、营养神经、头孢曲松抗感染及高压氧治疗。
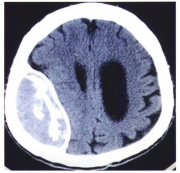
2018年1月24日,患者意识清晰,但智能障碍较前日严重,轻度嗜睡,并出现尿失禁及喷射状呕吐,进食进水困难。急请神经外科会诊,同时给予补液等对症支持治疗。查双侧瞳孔等大等圆,对光反射灵敏,球结膜水肿,项强四指,肢体肌力四级,双下肢肌张力高。头部CT示脑室扩张程度增加。考虑脑积水加重伴颅内高压。患者转入神经外科行腰椎穿刺,测脑脊液压力过高,无法测量,末压200mmHg(1mmHg=0.133kPa)。脑脊液外观无色清亮,脑脊液常规、生化检查:白细胞计数13×10^6/L,氯化物115.5mmol/L,葡萄糖3.5mmol/L,蛋白0.59g/L。潘氏实验阴性。继续予以脱水改善循环、支持对症治疗,拟择期手术。患者于2018年2月1日行脑室.腹腔分流术,术后第2天起,患者精神状态,认知记忆、定向力及下肢肌力明显好转。术后3个月后随访,患者自述已无任何脑积水的症状,同时下肢灵活性较术前明显提高。
讨论
硬脊膜撕裂导致的脑脊液漏是脊柱外科手术中比较常见的并发症,然而小部分硬脊膜撕裂未在术中发现或是术后才出现,常在术后一段时间后出现脑脊液症状后才被发现,这种脑脊液漏被称为迟发性脑脊液漏。本例患者行颈椎后路双开门手术中无脑脊液漏,术后10d发现脑脊液漏,考虑原因可能是椎板开槽时,C4铰链侧椎板非青枝骨折,术后CT示内层骨皮质完全骨折,椎板骨折断端对硬膜囊造成磨损;开门处减去的椎板骨缘用磨钻钝化不彻底,尚有的锐利骨茬或未行开门的C7椎板上缘,与椎管扩大后向后漂移硬膜囊发生接触,均可能磨损硬膜。
该患素有吸烟习惯、多节段椎间盘长期突出压迫硬膜,导致硬膜强度及弹性下降,术后患者下地活动较早,伴有咳嗽,使得脑脊液压力增高,局部薄弱的硬膜可发生破裂。以上因素可能单独或共同存在,于术后7-10d使硬膜破损出现脑脊液漏。
脑脊液由脑室脉络丛产生,流人蛛网膜下腔后,须经蛛网膜颗粒吸收渗入硬脑膜窦-回流入静脉。当蛛网膜颗粒吸收障碍时,颅内蛛网膜下腔或脑室内的脑脊液异常集聚,使其一部分或全部异常扩大,即形成交通性脑积水。本例患者于脑脊液漏夹闭引流管后第5日,出现智能障碍,步态不稳。MRI见双侧侧脑室及第三脑室扩张。矢状位未见导水管狭窄或黏连及占位性病变压迫堵塞脑脊液循环通路,诊断为交通性脑积水。在对实验性脑积水动物的长期观察研究中发现,脑积水的吸收障碍与蛛网膜颗粒的损伤有重要关系。致炎因子(如细菌)等局部刺激可引起蛛网膜颗粒的炎症反应,致使蛛网膜颗粒纤维化。
Al Maach等和Koerts等据脑脊液中的白细胞升高,判断是蛛网膜及蛛网膜下腔的炎症反应引起了脑积水,他们认为硬膜破裂后脑脊液被污染,从而导致脑蛛网膜炎,蛛网膜下腔胶原沉积和纤维增生,最终导致脑脊液吸收障碍。该患者行腰穿检验提示可能发生细菌感染,极可能在脑脊液漏于筋膜下积蓄或是引流期间,发生了逆行感染,致无症状性纤维化性脑蛛网膜炎,导致蛛网膜颗粒纤维化。
术区置管引流每日引出大量脑脊液,当夹闭引流管之后,失去引流的代偿作用,遂形成脑积水。患者脑积水早期症状说明颅内压还处于正常或正常值稍高的范围内,这可能是由于脑室扩大后与颅内压力重建平衡而出现的代偿状态,继而出现颅内高压症状,则可能是脑脊液压力显着增高、脑室扩大形成的代偿不充分,故发展成高压力性脑积水。脑积水的发病与术后脑脊液漏存在必然联系,故脑脊液漏的防治在临床工作中尤为需要重视。
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#并发#
56
#脑积水#
96
#脑脊液漏#
86