NEJM:脓毒症休克时应该限制性液体管理吗?
2022-06-18 网络 网络
静脉输液的历史可以追溯到1832年伦敦霍乱流行时期使用低渗盐溶液进行静脉输液复苏。据统计,重症监护病房 (ICU) 每天超过20%的患者接受静脉液体复苏,超过30%的患者在进入 ICU 的第一天即接受
静脉输液的历史可以追溯到1832年伦敦霍乱流行时期使用低渗盐溶液进行静脉输液复苏。据统计,重症监护病房 (ICU) 每天超过20%的患者接受静脉液体复苏,超过30%的患者在进入 ICU 的第一天即接受液体复苏。液体治疗成为日常实践的同时,人们对体液超负荷的潜在危害也越来越关注。
根据International Fluid Academy (IFA) 于2020年发布的《围手术期和重症患者中静脉输液治疗的执行摘要》[3],静脉输液的三个适应症分别为:复苏,主要用于纠正血管内容量不足或急性血容量不足;替代,纠正现有或疾病进展中无法通过单独口服摄入来弥补的液体缺失;维持,适用于血流动力学稳定但不能或不允许口服摄入以满足对水和电解质的日常需求,最近还强调了作为药物稀释剂和保证导管通畅的液体量,即液体延伸 (Fluid Creep) 。
正如毒理学之父瑞士医生帕拉塞尔斯所强调,“万物均有毒性,其毒性取决于其剂量”。液体超负荷定义为累积液体平衡较基线体重增加10%,是发病率和死亡率以及住院费用的独立预测因素。1967年发表于《柳叶刀》杂志的一篇文章第一次揭示,液体超负荷是导致急性呼吸窘迫综合征(ARDS)的潜在危险因素。2006年,SOAP研究表明,液体过度复苏与脓毒症患者死亡率增加相关。随后,VASST研究得出了相似的结果,报告液体正平衡是死亡率的独立预测因素。Micek和Sedaka的回顾性分析强调了过度复苏的潜在有害影响。
越来越多的证据证实了限制性液体复苏的获益。著名的FACTT试验在急性肺损伤患者中比较了保守和自由液体管理策略。主要终点为60天死亡,次要终点为无机械通气时间和无器官衰竭天数以及肺生理指标。虽然60天死亡率的主要结果没有显著差异,但保守的液体管理策略改善了肺功能并缩短了机械通气和重症监护的持续时间,而不会增加非肺器官衰竭;
2017年一项系统性综述和meta分析纳入11项随机试验中的2051例脓毒症和/或ARDS患者,结果显示,与常规治疗组相比,限制性液体管理组死亡率无显著性差异,但无机械通气时间显著增加,ICU住院时间显著缩短。可以看到限制性液体复苏显著改善了短期指标,遗憾的是生存率获益并不显著。
CLASSIC 是一项国际性、分层、平行组、开放标签、随机临床试验。 在每个地点获得正式批准后,患者于 2018 年 11 月 27 日至 2021 年 11 月 16 日期间在丹麦、挪威、瑞典、瑞士、意大利、捷克共和国、英国和比利时的 31 个 ICU 中接受了筛查和随机分组。 我们根据国家规定获得了患者或其法定代理人的书面知情同意。 在大多数地点,登记被允许作为紧急程序(例如,征得独立于试验的医生的同意,随后获得患者和患者亲属的同意继续参与)。 如果撤回参与同意,则停止试验干预,我们要求同意继续收集数据并将患者数据纳入分析。
我们筛查了 18 岁或以上在 ICU 中发生感染性休克的患者,被定义为疑似或确诊感染,血浆乳酸水平为 2 mmol/L(18 mg/dL)或更高,接受持续 在筛选前 24 小时内输注血管加压药或正性肌力药物,并接受至少 1 升静脉输液。如果休克发作发生在筛选前 12 小时内,则纳入研究。 鼓励试验地点系统地筛选所有符合纳入标准的患者。
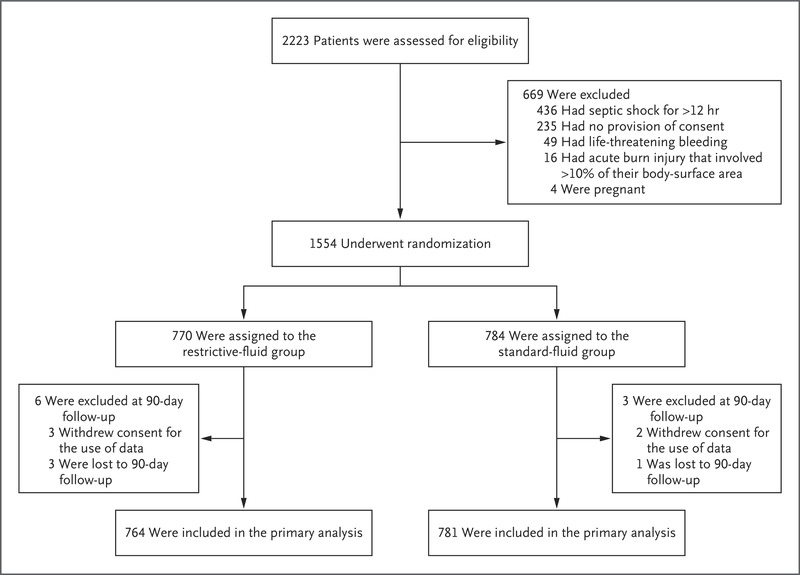
入组患者在入住 ICU 期间接受了限制性静脉输液治疗或标准静脉输液治疗。在限制性输液组中,只能在以下四种情况中的任何一种情况下给予静脉输液。首先,如果患者有严重的低灌注,则可以给予静脉输液,这被定义为根据临床情况测量的血浆乳酸值至少为 4 mmol/L(36 mg/dL),尽管平均动脉压低于 50 mmHg输注血管升压药或正性肌力药物,斑点超出膝盖骨边缘(斑点评分>2,0 到 5 分,分数越高表示斑点面积越大)15,或尿量小于 0.1 毫升随机分组后前 2 小时内每公斤体重/小时;如果满足这些标准中的任何一个,则可以静脉推注 250 至 500 毫升等渗晶体液(盐水或缓冲溶液)。其次,可以给患者静脉输液以替代记录在案的体液流失(例如,胃肠道或引流管流失)。第三,可以给患者静脉输液以纠正脱水或电解质缺乏,因为肠内途径是禁忌的。第四,可以给患者静脉输液,以确保每日总液体摄入量为 1 升,包括含药物和营养的液体,因为肠内途径是禁忌的。
标准液体组患者应接受的静脉输液量没有上限。可以在以下三种情况中的任何一种情况下给予静脉输液。首先,只要患者的血流动力学因素有所改善,就应该给予静脉输液,如 2016 年脓毒症生存运动指南中所述。其次,应该给患者输液以补充预期或观察到的损失,或纠正脱水或电解质紊乱.或者第三,如果 ICU 有推荐的方案,则应为患者提供维持液。两组均允许使用肠内和口服液体、营养(肠内或肠外)以及用作给药介质的液体。该方案包括对两个干预组患者给予液体类型的建议(即,等渗晶体液用于循环障碍和丢失,白蛋白仅在通过腹腔穿刺术清除大量腹水时)和伴随的脓毒症干预措施休克(即相关的抗生素药物和源头控制、去甲肾上腺素作为血管加压剂,以及根据保守标准进行的肾脏替代治疗)。
主要结局是随机分组后 90 天内死亡。次要结局是在 ICU 中发生一种或多种严重不良事件(脑、心脏、肠道或肢体缺血事件)或新发严重急性肾损伤(定义为改良肾脏疾病)的患者数量: Global Outcomes (KDIGO) 分期为 3,范围从 1 到 3,分期越高表示肾损伤越严重,并且使用修改后的分类,因为可能无法从所有患者中获得尿量数据; ICU 中对静脉注射晶体液有一种或多种严重不良反应的患者数量;在第 90 天没有生命支持(即循环支持、有创机械通气或肾脏替代疗法)的存活天数;以及在第 90 天存活和出院的天数。关于结果测量的数据由试验调查人员或其代表从患者病历中获得。来自患者医疗记录或行政登记的数据用于确定 90 天死亡率,如有需要,可联系患者或亲属获取信息。我们还根据随机分组前 24 小时内的年龄、合并症和急性疾病标志物计算了重症监护病房的简化死亡率评分;该量表的分数范围为 0 到 42,分数越高表示预测的 90 天死亡率越高。
结果显示,我们获得了 1554 名患者中的 1545 名(99.4%)的 90 天生命状态:限制性液体组共有 764 名患者,标准液体组共有 781 名患者(图 1)。 两组患者基线时的特征总体平衡良好。 试验患者代表参与的 ICU 中的患者,但可能有肺部感染的试验患者较少。
在为期 90 天的试验期间,两个干预组的患者在随机分组后在 ICU 中停留的时间中位数为 5 天(四分位距,限制性液体组 3 至 9 天,标准液体组 3 至 10 天 ); 限制性补液组 770 名患者中的 80 名(10.4%)和标准输液组 784 名患者中的 51 名(6.5%)在 ICU 中停止了静脉输液方案。
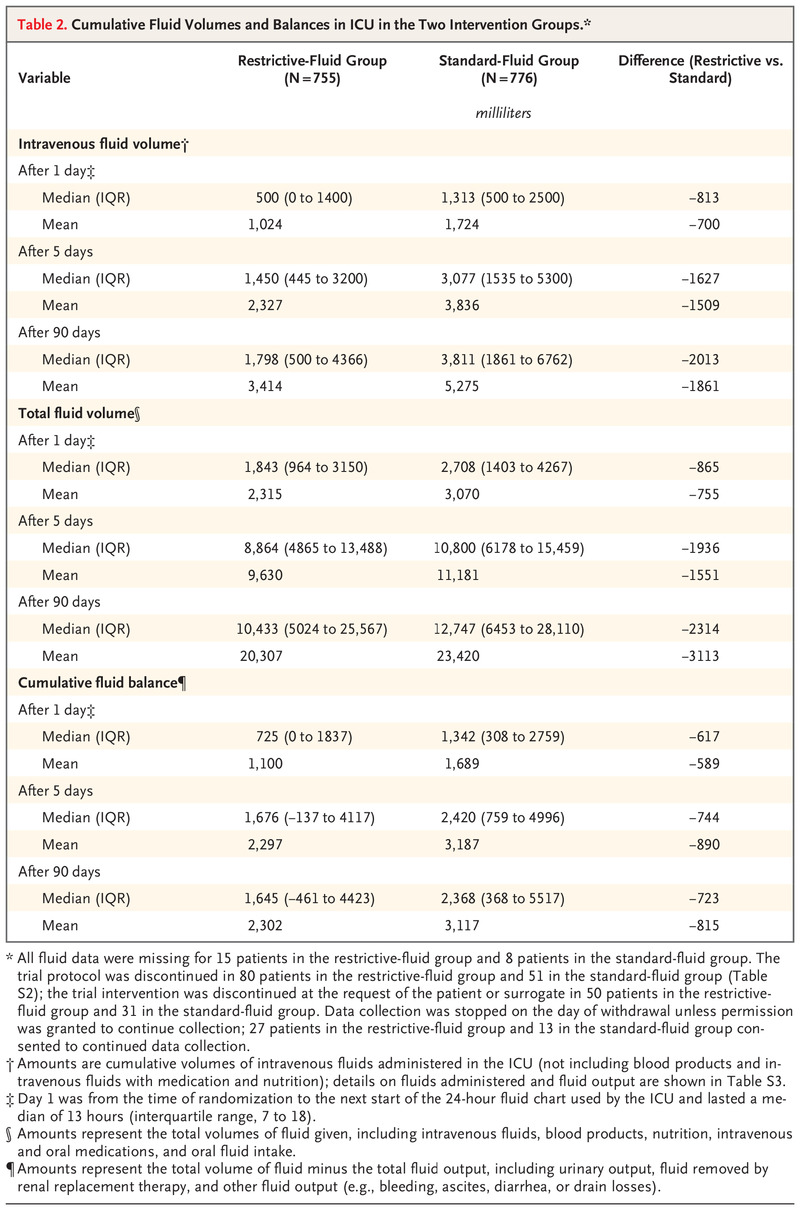
在为期 90 天的试验期间,ICU 静脉输液的中位累积量(不包括药物和营养液)在限制性输液组为 1798 毫升,在标准输液组为 3811 毫升(表 2, 和图S1和S2)。 ICU 中给予的所有液体的中位累积体积在限制性液体组为 10,433 ml,在标准液体组为 12,747 ml(表 2 和表 S3)。 限制性液体组的中位累积液体平衡为 1645 ml,标准液体组为 2368 ml。 限制性液体组有 162 名患者(21.5%)和标准液体组有 101 名患者(13.0%)违反了静脉输液方案(表 S4)。
随机分组后 90 天,限制性液体组 764 名患者中有 323 名(42.3%)死亡,标准液体组 781 名患者中有 329 名(42.1%)死亡(调整后的绝对差异,0.1 个百分点;95%置信区间 [CI],–4.7 至 4.9;P=0.96)(表 3 和图 2)。敏感性分析结果与基线风险因素调整后的主要分析结果一致;结果也与符合方案分析的结果一致(表 S5)。在预定义的亚组分析中,干预对 90 天死亡率的影响没有显着的异质性(图 2)。
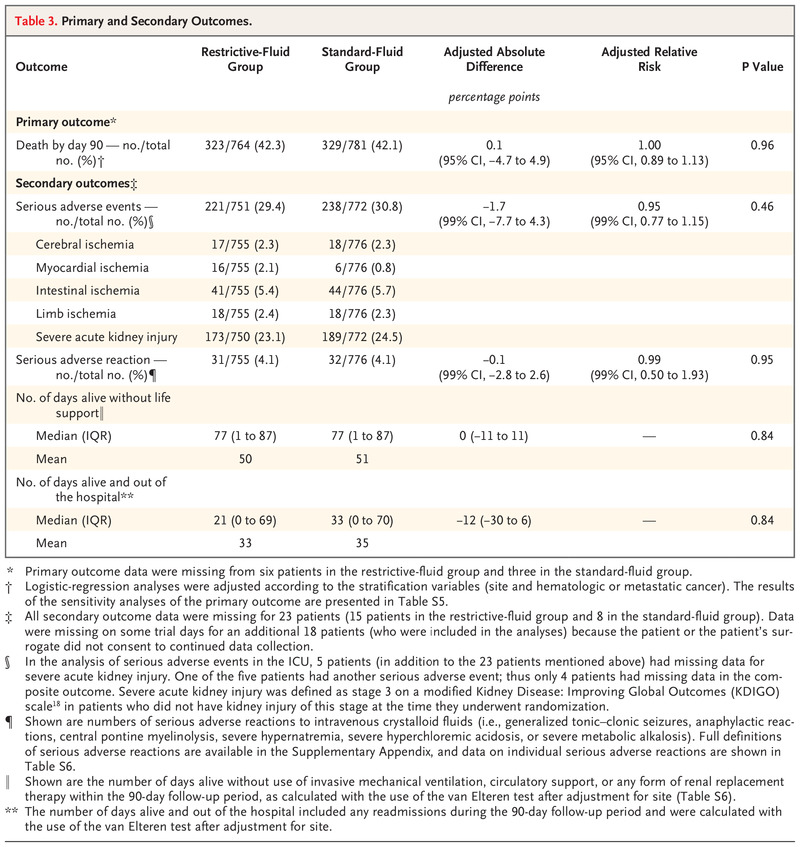
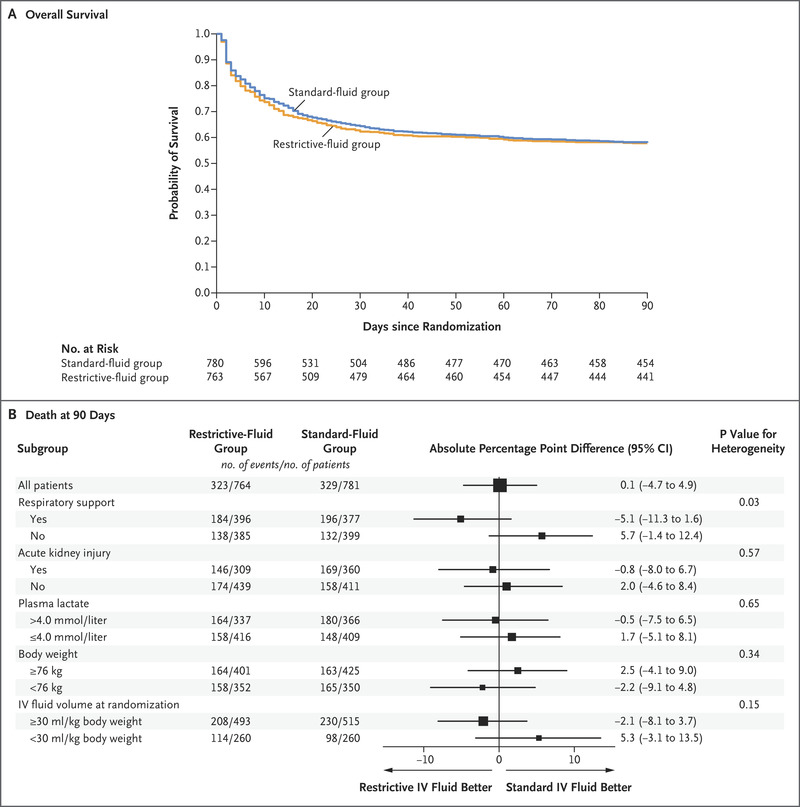
在随机分组后 90 天,限制性液体组 751 名患者中的 221 名(29.4%)和标准液体组 772 名患者中的 238 名(30.8%)发生了一种或多种严重不良事件(调整绝对差,- 1.7 个百分点;99% CI,-7.7 至 4.3)(表 3)。静脉注射晶体液后,限制性液体组 755 名患者中有 31 名(4.1%)和标准液体组 776 名患者中有 32 名(4.1%)发生了一种或多种严重不良反应(校正绝对差, -0.1 个百分点;99% CI,-2.8 至 2.6)(表 S6)。两组在没有生命支持的情况下存活的天数和 90 天时存活和出院的天数相似(图 S3 和 S4)。
在这项涉及 ICU 感染性休克成年患者的国际随机临床试验中,我们观察到接受限制性液体治疗和接受标准治疗的患者在 90 天死亡率或严重不良事件方面没有显着差异。 两组患者在没有生命支持的情况下和出院后 90 天的生存时间也相似。 限制性液体组和标准液体组之间 90 天死亡率差异的 95% 置信区间表明,绝对增加或减少 5 个百分点或更多的可能性不大。
在 ICU 的感染性休克成年患者中,与标准静脉输液治疗相比,静脉输液限制并未导致 90 天的死亡人数减少。
液体管理是ICU永恒的话题,液体应视为药物,要严格管控其输注指征。液体平衡又是一个动态过程,应积极根据病情进行抢救阶段、优化阶段、稳定阶段、撤离阶段管理。
随着对液体超负荷的深入认识,人们对限制性液体管理也越来越关注,限制性液体管理既要限制复苏液外,还应该限制总液体量,最终达到液体平衡。未来临床试验可能更应关注在液体输入何时开始、何时开始脱水、何时停止、输什么、输入多少及怎么输等治疗问题上。重要的是要甄别及确定从液体复苏中获益的患者以及应该去复苏的患者。
危重症患者往往病因复杂,病理生理改变各不相同,特别近几年随着对糖萼和内皮细胞损伤的认识,治疗时,液体药物的多效性也应纳入考虑。当前对于隐性液体摄入的再认识也促使我们重新去审视既往的研究结果,有必要在进行更大规模的研究前对临床终点的设定进一步进行深入探讨。
原始出处:
Restriction of Intravenous Fluid in ICU Patients with Septic Shock. https://www.nejm.org/doi/full/10.1056/NEJMoa2202707?query=featured_home
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言











#限制性液体管理#
71
#脓毒症休克#
80
#液体管理#
70
是药三分毒,不能抛开剂量谈疗效
71
NEJM上果然牛,感谢梅斯更新及时
54