JAAOS:全膝置换术中的血液管理策略
2014-06-13 伊文 丁香园
全膝关节置换术围手术期失血较多,从300ml-1000ml不等,在某些情况下可以达到2L。重度贫血可以导致严重的并发症,如术后高感染率,康复能力减弱,住院周期延长,死亡率和致残率增加。 尽管当前输血技术较过去有了长足进步,但是输血仍存在医源性感染,免疫反应,输血错误等可能,因此需要制定全膝关节围手术期血液管理措施,从而减少术中输血可能。全面的患者评估对膝关节围手术期的血液管理非常重要,可以通
全膝关节置换术围手术期失血较多,从300ml-1000ml不等,在某些情况下可以达到2L。重度贫血可以导致严重的并发症,如术后高感染率,康复能力减弱,住院周期延长,死亡率和致残率增加。
尽管当前输血技术较过去有了长足进步,但是输血仍存在医源性感染,免疫反应,输血错误等可能,因此需要制定全膝关节围手术期血液管理措施,从而减少术中输血可能。全面的患者评估对膝关节围手术期的血液管理非常重要,可以通过术前,术中及术后介入策略来进行围关节手术期的血液管理。【原文下载】
全膝关节置换术大部分是择期手术。随着老年人群的增多,TKA的数量在显著增加。围手术期的血液丢失和异体输血等可以增加患者住院费用及相关并发症,如术后感染,康复延迟,死亡率增加等。上述并发症和患者合并症,如心脏,肺部或者肾脏疾病等同时存在可以增加患者死亡风险。文献报道TKA手术过程中的失血量可以从300-1000ml不等,多者可达2000ml,对失血1-2L的患者,术后输血的概率可能会高达63-94%。
传统观念上,异体输血是治疗TKA术后失血性贫血的标准方案。尽管输血前会采取各种措施降低风险,但是其固有风险仍不可避免,如输血血型错配溶血,感染,免疫反应等(表1)。为此,有必要进一步开发新的围手术期血液管理策略,以替代传统的异体输血方案可能造成的潜在风险(表2)。

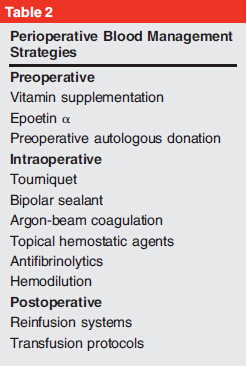
围手术期评估和计划
术前对患者病情的详细评估对制定围手术期的血液管理策略非常重要。术前评估时间至少在择期手术前3周进行,以便有充足的时间对患者可能存在的问题进行处置。手术预期失血量,术前血红蛋白水平,营养状况,患者的内科并发症,患者对急性缺血状况的应激反应等方面的评估可以帮助医生制定合理的围手术期血液管理方案。
对术前存在贫血的患者,需评估其潜在的病因。Ahmed等人对2281例行TKA治疗的患者进行回顾性研究发现,患者年龄,术前血红蛋白水平,体重,及外侧韧带松解等是术后是否需要输血的独立预测因子。
术前血液管理策略
术前血液管理的主要目标是维持患者的血红蛋白在正常水平,以使患者能更好的耐受因手术血液丢失而发生的生理性应激反应。此外,这些术前的处置措施可以增加术后红血球生成反应,从而加快患者的血红蛋白水平恢复。术前的血液管理策略包括铁剂,叶酸,维生素B12,,EPO,术前的自体血储备。
术前维生素补充
铁剂,叶酸,维生素B12是人体红细胞合成的基本原料。这些物质的缺乏可以导致贫血。对择期手术的患者需完成术前贫血筛查。
一项研究发现,对行TKA手术治疗的患者,术前30-45天给患者补充铁剂(256mg/天),维生素C(1000mg/天),叶酸(5mg/天)可以降低患者TKA手术的输血率。但是,另一项前瞻性研究发现术前补充铁剂,300mg/天,一天三次,持续3周并不能有效改善TKA或者THA术后的血红蛋白或者红细胞压积水平。此外,补充铁剂具有较高的并发症发生率,如便秘(33.3%),烧心感(13.8%),腹部疼痛(12.6%)。
目前并没有高级别临床证据支持上述补充物在TKA术前的应用。对检查未提示明显铁缺乏的患者,不推荐常规进行铁剂的补充。
EPO
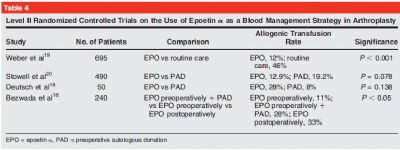
EPO是由肾周毛细血管细胞分泌的一类糖蛋白,是对低氧分压的一种应答。EPO可以作用于骨髓增加红细胞分化率,并促进红细胞成熟,由此增加体内红细胞量。现阶段量产的EPO是一种重组分子,Epoetin α,主要应用于化疗后有慢性贫血或者有肾功能疾病的患者。文献报道使用EPO的剂量各有不同,包括术前,术后等剂量都有所不同(表3)。
在关节成形术的患者中,EPO在围手术中可以通过以下三种方式应用:单独应用,和PAD联合应用,术后应用等。文献报道证明对预期有较大失血可能性的手术,术前常规应用EPO可以获得一定的收益。
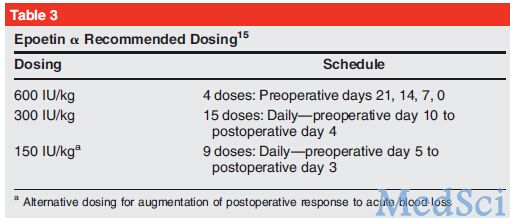
多个研究发现,EPO较安慰剂,PAD,自体会输系统在围手术期管理中的应用更具优势(表4)。同时有文献表明,EPO联合PAD使用可以显著改善TKA手术治疗患者血红蛋白水平。使用EPO一个最主要的问题是该产品价格较贵,每位患者使用EPO达到疗效所需花费可能是异体输血达到相同效果所需花费的3-4倍。
对有较高异体输血风险的患者,推荐使用EPO改善围手术期血红蛋白水平,如术前血红蛋白水平小于13g,或者体重小于50kg,或者预计术中失血较多的患者。本文推荐,对术前存在贫血而欲行髋关节翻修,行双侧关节置换,或者术前血红蛋白水平小于13g的患者可以术前使用EPO以改善患者围手术期的血红蛋白水平。
术前自体血储备
Preopetative autologous donation(PAD)术前自体血储备指患者进行手术治疗前通过自体献血的方式储备1-2个单位的全血细胞,作为术中或术后的备用。需注意的一点是PAD需在计划手术前的3周采集,以便患者有足够的时间恢复血红蛋白水平。已发表的文献报道对PAD围手术期使用意见并不统一。目前PAD已经不作为一个常规血液管理手段在关节置换患者中应用。
目前临床中对PAD的使用并没有一个统一的意见。Deutsch等人比较了PAD和EPO围手术期使用对患者输血率的影响,发现PAD组患者仅8%需要手术治疗,而EPO组该比例为28%,但是该研究中EPO的使用量不足可能并不能产生足够的效果。相反的,Keating等人的研究发现,使用EPO的患者术后输血的概率要低于PAD组患者。
PAD使用时需要特别谨慎,因这一技术会影响患者术前的血容量存储,同时采集血液的储存,回输时的准备等均需要非常仔细的计划。自体血回输仍存在细菌感染,输血错误等可能性。不恰当使用PAD可以导致自体血液浪费,有文献报道自体血液浪费的比例可高达50%。此外,PAD会导致术后输血风险增加,凝血功能疾病,液体过量等。
对术前血红蛋白水平大于14g而预期手术失血量比较多时,可以考虑采用PAD方法。若术前有足够的时间准备,那么对血红蛋白>11g,体重大于50kg的患者都可以采用PAD方法进行术前的血液管理。
尽管如此,PAD作为血液管理措施其潜在获益较其他血液管理方法要差。美国2009年AAOS的一项与会学者调查表明,有85%的临床主诊医生在临床诊疗过程中从不会考虑使用PAD作为围手术期的血液管理措施。尽管文献资料并不支持PAD方法在初次关节置换的患者中使用,但有II级的临床研究证据表明在翻修或者双侧关节置换术时使用PAD方法可以获得较好的收益。
术中血液管理策略
全膝关节置换术中的血液管理策略主要集中于如何减少术中和术后即刻的失血。基本措施包括,术中使用止血带,电凝,抗纤维溶解药物,局部应用止血药,急性等容血液稀释回输设备。尽管现有的文献研究表明上述术中血液管理策略可以有效的减少术中失血,但其效价比仍需要进一步研究明确。
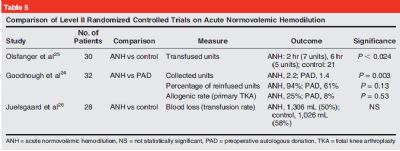
等容稀释
等容稀释和PAD类似,但是等容稀释血液的获取是在术前数小时或者术中。稀释掉的血液由胶体液补充,造成血液认为的低血细胞水平,而在手术接近结束或结束后再回输进入人体。等容稀释较PAD的优势在于误输血,细菌污染,血浪费等概率减少;而其劣势在于会增加手术时间,提高手术花费,并有潜在的导致更多失血的可能。
表5示目前报道全关节置换术中使用等容稀释方法的文献。因为等容稀释方法文献报道其效果不一,其在临床的使用已经越来越少,仅在特殊情况下使用,如患者因为宗教原因等拒绝行异体血输入。
在TKA术中应常规使用止血带。通常止血带的使用压力应该高于患者收缩压100-150mmHg。尽管对止血带在手术过程中使用的是否利大于弊尚存在较多争议,但大部分医生认为,使用止血带可以使得手术创面相对干净,减少手术时间;减少骨面渗血,有利骨水泥和骨界面的咬合。
一项双侧TKA手术止血带随机对照研究比较了伤口闭合前或闭合后放止血带手术时间,发现伤口闭合后的手术时间要显著减少,而患者的失血量或者术后近远期并发症无明显差异。另一项随机对照研究则发现止血带松绑的时间对患者的失血,血红蛋白水平或者输血概率等无显著影响。
2011年发表的一项Meta分析结果支持使用止血带可以显著减少手术时间这个观点;但是研究同时发现使用止血带可以显著提高患者静脉血栓事件的发生概率(13% vs 6.1%)。另一项Meta研究发现,延长止血带使用时间会导致更高的术后伤口并发症发生率(3.1% vs 0.3%)。高并发症发生率被认为和外侧支持带过度松解相关。
外侧支持带松解导致更多出血或血肿形成的原因主要是外侧膝动脉血供在此侧较多。止血带同时有导致局部肌肉损伤,神经失用,在止血带放松时局部血栓性物质进入全身循环内的可能性。上述并发症大部分都是自限性,但对有周围血管性疾病的患者,使用止血带时需特别慎重。
2009年美国髋膝外科协会对外科医生的一项调查发现,95%的外科医生术中会全程使用止血带,而其中37%的医生使用一次止血带,而无论患者是否有外周血管疾病。在Mayo的一项全关节置换术的研究中发现,对TKA的患者,无论是否术中使用止血带均会导致同侧肢体的血管旁路内血栓事件发生率升高。
对有动脉血管并发症发生风险的患者,如动脉血液供应不足,足背动脉搏动消失,腘动脉可疑动脉瘤,影像学提示存在动脉钙化等,在术前需要血管外科医生的仔细评估。尽管TKA置换术中止血带使用仍存在较多争议,但是目前临床文献证据仍支持止血带在TKA术中的应用。
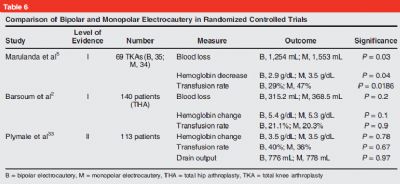
电凝止血:双极电凝
和单级电凝不同,双极电凝要求使用时有双极射频释放。双极电凝的潜在优点是在电刀使用过程中允许不断的使用生理盐水进行冲洗,从而保持电刀头温度不高,允许血管皱缩,并减少周围组织损伤。在TKA术中,双极电凝可以用于对关节囊,半月板附着点,滑膜等进行止血。
但是,目前文献报道并没有证实双极电凝在TKA手术过程中可以减少输血率、术中血液丢失、住院周期、创面引流量、止痛药物使用等(表6)。鉴于目前并没有大量文献支持双极电凝可以为TKA围手术期血液管理提供帮助,本文并不支持在TKA手术中常规使用双极电凝。
氩激光电凝
氩激光电凝的作用方式是通过离子化的氩气将辐射热量传递给组织,造成组织的凝固。氩气使用时可以将血液从组织上吹离,以改善周围组织的可视性并较少焦痂深度,以减少周围组织创伤。氩激光在多种手术中已经提供了较为可靠的止血效果。但是,在关节置换术中的应用尚缺乏文献支持。
抗纤溶药物
抗纤溶药物可以减少纤溶酶激活,从而减少纤溶,稳定纤维血栓,减少出血(图1)。纤溶类药物包括氨基己酸,抑肽酶,凝血酸(氨甲环酸)。抑肽酶是血清丝氨酸蛋白酶抑制剂,氨基已酸为赖氨酸源性的可以预防纤溶酶激活和纤维连接的一类药物。目前文献报道氨基己酸,抑肽酶在TKA术中应用较为少见;而凝血酸(氨甲环酸)在TKA术中应用的临床证据较为详细。
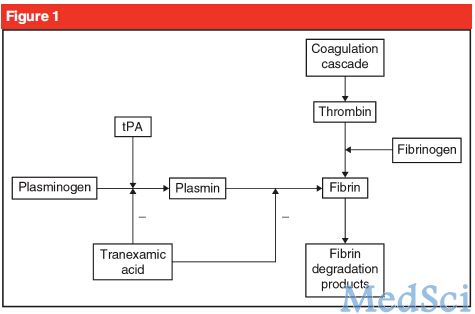
氨甲环酸可以分为口服,静脉,肌肉内及关节腔内等各种剂型。近期发表的一项临床随机对照研究发现,TKA术中使用氨甲环酸可以显著减少术中血液丢失,改善患者血红蛋白水平,减少术后失血率。上述研究结果和近期的一项系统评价结果相似,系统评价的作者回顾性分析了TKA术中使用或不使用氨甲环酸进行止血治疗的患者的相关数据,发现两组患者在静脉血栓或肺栓塞的发生率上无显著差异,但在失血和输血率上两组间差异较明显。
但是不同研究间使用的氨甲环酸剂量不统一,没有一个最佳的标准剂量。最近另一项系统研究发现,使用氨甲环酸并不影响DVT预防的效果,即并不增加围手术期并发症发生率,也不改变PT或者APTT时间。
基于上述研究结论,在围手术期使用氨甲环酸作为减少血液丢失的血液管理策略是合适的。对术前预期有较高输血风险,或者术前血红蛋白水平小于13g,手术中预计失血量较大等患者,可以使用氨甲环酸进行失血控制。使用氨甲环酸的禁忌症包括既往有卒中病史,有深静脉血栓栓塞病史,过敏,严重冠心病等。
具体的使用剂量因文献报道不一而无法准确给出,但是依据临床经验,推荐对不存在相关禁忌症的患者氨甲环酸的使用剂量为1000mg,使用方式和时间为:静脉,安装假体前或者松止血带前。
局部使用止血药物
局部使用的止血药物包括:胶原因子,植物来源纤维素,纤维蛋白粘合剂,血小板富集血浆,去血小板血浆。胶原因子可以刺激内源性凝血途径,从而增强凝血。纤维蛋白粘合剂内含两种独立的血凝纤维蛋白,在体内系列因子作用下可以产生纤维凝集。PRP是人体血浆经过离心后取出的成分,包含多种血液凝固物质。研究表明PRP可以改善止血,促进创面愈合和康复。
Notarnicola等人的一项比较不同纤维蛋白粘合剂对TKA创面止血的随机对照研究发现,10ml或5ml纤维蛋白粘合剂的局部使用并没有显著的临床结果差异。其他临床实验报道了结论不一的局部应用止血药物研究结果。后期需要更多的研究来进一步证实局部应用止血药物是否可以减少患者失血和输血量。
术后血液管理策略
术后血液管理策略包括,使用自体回输装置,严格制定术后输血策略等。
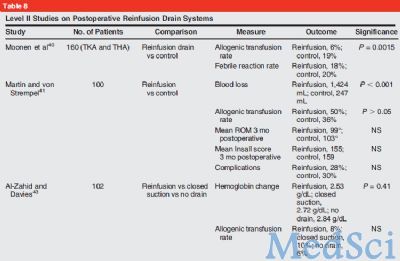
自体回输系统
自体回输系统可以在术中或者术后收集患者的失血。上述收集的血液通过过滤,洗涤,在术后6-8小时内重新输入患者的体内。这一系统可以减少术后的血肿形成,降低术后切口并发症发生率,减少血液浪费。尽管自体回输系统理论上讲比异体输血等更具优势,但在使用过程中也需要充分权衡收益和其潜在风险,如凝血疾病,污染,花费等。自体回输系统导致血液系统疾病的原因是自体回输系统血液成分发生改变,内含有较多的纤维蛋白裂解物和炎症因子。
一项针对77例TKA患者的随机对照研究发现,使用自体回输系统的患者可以显著减少术后异体输血的概率;但另一项研究则得出了不同的结论,即自体血回输系统和不使用上述装置的患者相比并不能显著减少术后输血率。此外,该研究同时发现,使用真空负压吸引系统和患者术后的高失血量相关。
Matsuda等人的研究对此进行了解释。他们的研究发现,未经洗涤的失血内组织纤溶酶原激活物含量升高,而纤维蛋白的含量降低。失血内纤溶酶原激活物的含量水平和术后血液创面引流量呈现相关性。作者认为,回输未经洗涤的自体血会出现纤维溶解效应,导致术后引流量增加。
AL-Zahid等人的一项随机对照研究发现,负压吸引引流,再回输引流,无引流等处置措施并不显著改变患者术后血红蛋白水平,输血率及膝关节功能评分等指标。
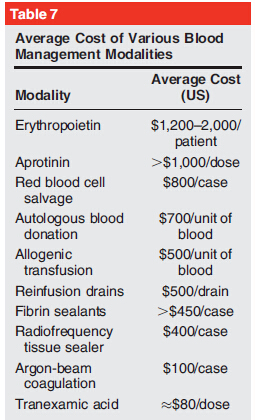
目前文献报道自体血回输系统的临床效果的结论不一,大部分文献报道均认为自体血回输无明显效果。也有文献报道认为自体血回输可以导致纤溶亢进,从而诱发关节腔内出血引流量增多。尽管目前自体血回输系统在临床中使用较为频繁,但并没有高等级的临床证据支持这一装备在临床中的常规应用(表7)。
何时启动输血
血液管理策略中降低异体血输血率的最重要的方法是采取严格的输血策略。既往异体输血策略采用“10/30规则”,即血红蛋白水平小于10g,或者血细胞压积小于30%。目前临床研究结果则认为,采用更低的启动输血指标可以降低输血率但并不显著增加不良临床预后事件发生率。
一项比较TKA患者限制性输血策略和自由输血策略的研究发现,使用限制性输血策略时,患者的异体输血率和输血量均有显著下降,而住院时间,心血管并发症,死亡率并不显著增加。和标准的输血策略相比,限制性输血可以显著的降低输血率。在限制性输血策略中,低危险性患者为年龄小于50岁,输血时血红蛋白水平大于6.4g,中, 高度危险性的患者不满足上述一条或两条标准。
已有的文献研究表明,无论患者是否有心血管风险,对血红蛋白水平大于8g的患者输血并不能使他们获益。美国血液储备银行推荐临床医生采用限制性的输血策略,仅对血红蛋白水平小于8g的患者进行输血治疗;他们同时建议,对这类患者,输血时需要同时考虑患者症状和血红蛋白水平。因有研究发现,在部分人群中,血红蛋白水平低于5g也可以没有临床症状。
输血时需要综合考虑患者的临床症状这个观点已经被多个文献资料证明。Robinson等人对1169例THA患者长达6年的随访研究发现,采用限制性输血策略,仅对有症状的贫血患者进行输血,可以显著减少输血率和输血量,而在术后并发症方面无显著差异。
低血红蛋白水平和有临床症状等指标作为输血开始的策略目前已经写入了较多的临床指南中。大部分临床指南推荐,无论患者是否存在症状,对血红蛋白水平小于6g的患者需要开始输血,而对血红蛋白水平大于10g的患者则无需输血;对血红蛋白水平在6-10g之间的患者,是否输血取决于患者是否有后续的持续失血,血管内容量,心血管耐受度以及其对临床贫血的反应。这部分患者,生命体征及心电图对评估是否存在缺氧非常重要。
尽管目前文献和临床指南支持将患者的临床症状和血红蛋白水平等纳入输血策略中进行统一评估,但一项输血指南发现,约85%的关节置换术是否需要输血可以由单由临床最低值进行预测,而其他的相关因素,如是否有冠心病等对决策的影响有限。
依据目前的临床文献报道,我们推荐,对血红蛋白水平大于8g的患者无需进行输血,而对血红蛋白水平低于6g的患者则需要进行输血。对血红蛋白水平在6-8g之间的患者,是否需要输血取决于患者是否存在持续出血,是否有心血管危险因素,以及是否有贫血症状等。
总结
目前临床上血液管理策略较多,但大部分均缺乏高等级的证据支持。上述血液管理策略在临床实践中可以结合患者的实际情况进行整合。对贫血的患者,术前单独使用EPO或者联合PAD使用可以减少术后的异体输血率;术中止血带,及静脉使用氨甲环酸药物较术中电凝及局部使用止血药物更有止血效果;术后采取严格的输血策略,确定开始输血的血红蛋白水平和患者对贫血的反应等对减少不必要的输血非常有用。
单独使用PAD,双极电凝,自体回输系统等措施目前并没有严格的证据支持。远期需要高质量的研究证据来进一步明确上述措施在临床中的有效性。
在临床应用各种血液管理策略的过程中需要充分权衡其效用比(表8)。
原始出处:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#管理策略#
58
#AAOS#
80
#AAO#
53
#置换#
58
#血液管理#
78
#置换术#
63