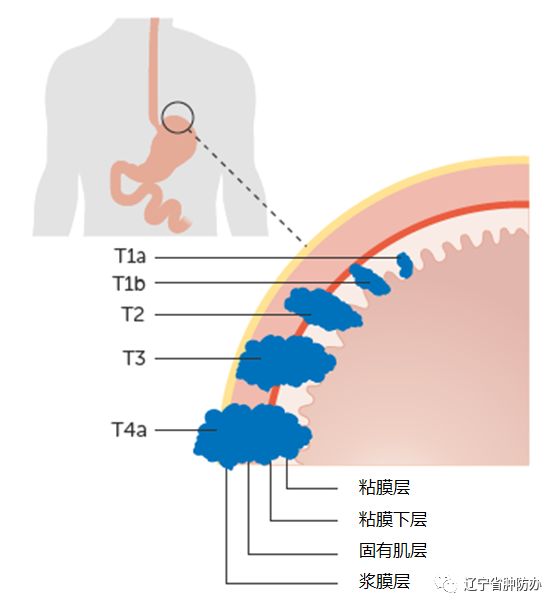
胃癌是指原发于胃的上皮源性恶性肿瘤。根据 2020 年中国最新数据,胃癌发病率和死亡率在各种恶性肿瘤中均位居第三。全球每年新发胃癌病例约 120 万,中国约占其中的40%。我国早期胃癌占比很低,仅约 20%,大多数发现时已是进展期,总体 5 年生存率不足 50%。近年来随着胃镜检查的普及,早期胃癌比例逐年增高。
为进一步提高胃癌诊疗规范化水平,提高医疗机构胃癌诊疗水平,改善胃癌患者预后,保障医疗质量和医疗安全,国家卫生健康委网站于2022年4月11日发布《胃癌诊疗指南(2022年版)》。
以下是该指南要点内容:





















































































小提示:本篇资讯需要登录阅读,点击跳转登录
版权声明:
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










学习
65
学习
112
学习
120