软骨肉瘤
2022-10-02 华夏影像诊断中心 华夏影像诊断中心
原发型软骨肉瘤(CS):起源于正常骨质中心继发型软骨肉瘤:起源于之前的软骨病变(内生软骨瘤或外生骨疣)。
关键点
术语
-
恶性透明软骨肿瘤
-
原发型软骨肉瘤(CS):起源于正常骨质中心
-
继发型软骨肉瘤:起源于之前的软骨病变(内生软骨瘤或外生骨疣)
影像
-
常见发病部位:髂翼>股骨近端>肱骨近端>股骨远端
-
多形性软骨基质结构(78%):点状、环状或弧形钙化
-
需要注意那些无明显侵袭性的溶骨性病灶,很具迷惑性
-
通常为低级别病变,平片上略呈侵袭性表现
-
造成2/3以上宽度(75%CS)或2/3病灶累及长度的骨皮质凹陷提示软骨肉瘤
-
常导致骨内膜皮质增厚
-
外生型软骨肉瘤(起源于外生骨疣):软骨帽厚度>1cm
-
MR,T1WI:病灶相对于骨骼肌呈等信号
-
与内生软骨瘤相比较少出现黄骨髓包埋
-
MR,液体敏感序列:不均匀信号和高信号混杂
-
低级别病灶:良性或低度恶性软骨灶呈小叶状高信号(在72%的软骨肉瘤中)
-
高级别病灶:信号更加混杂,高信号区减少,可能无法看到小叶状结构
-
MR,增强:与病灶相关
-
低级别病灶:软骨小叶的边缘和分隔强化,局部区域(通常位于边缘)不均匀强化
-
高级别病灶:强化范围更广泛、更不均匀,中央伴低信号坏死
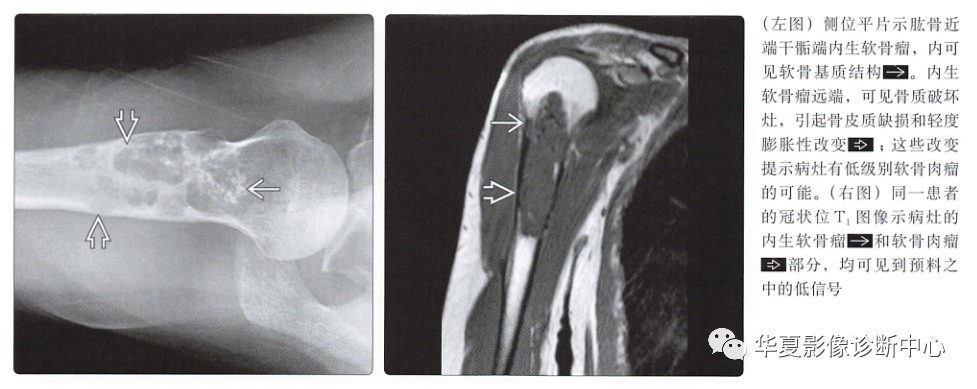
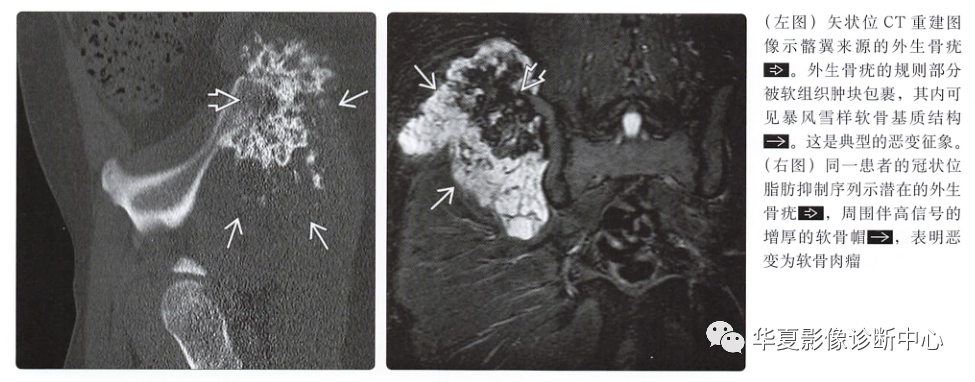
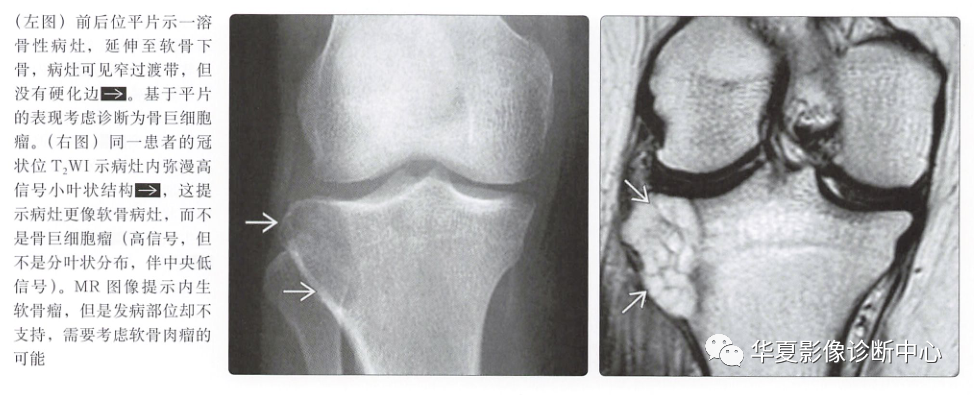
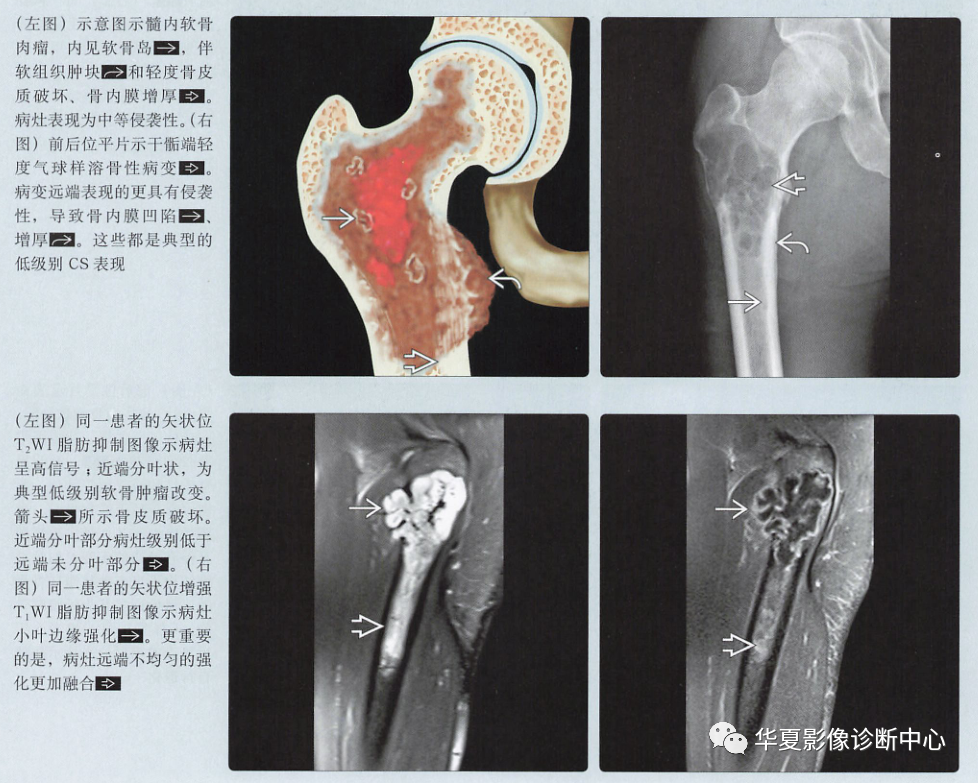 术语
术语
同义词
-
原发性软骨肉瘤(CS),普通型CS,继发型CS
定义
-
恶性透明软骨肿瘤
-
原发型软骨肉瘤(CS):起源于正常骨质中心
-
继发型软骨肉瘤:起源于之前的软骨病变(内生软骨瘤或外生骨疣)
影像
一般特征
-
发病部位
-
髂翼>股骨近端>肱骨近端>股骨远端
-
其他骨骼(中轴骨,颅面骨,远端附肢骨)很少受累及
-
干骺端或骨端
-
骨骺病灶少见,但应该引起注意
-
内生软骨瘤不发生于骨骺,起源于骨骺的病灶在除外软骨母细胞瘤后应该怀疑软骨肉瘤
平片表现
-
髓内软骨肉瘤(原发或继发)
-
干骺端或骨干中心性溶骨性病变
-
多形性软骨基质结构(78%):点状、环状或弧形改变(但病灶可能呈完全溶骨性的)
-
通常为低级别病变,平片上略呈侵袭性表现
-
可能呈地图状
-
骨皮质变薄或凹陷,伴轻度膨胀性改变
-
造成2/3以上宽度(75%CS)或2/3病灶累及长度的骨皮质缺损提示软骨肉瘤(而不是内生软骨瘤)
-
注意:邻近骨皮质的中心性内生软骨瘤可以出现类似的骨质缺损
-
常伴骨内膜皮质增厚
-
无骨膜反应
-
很少或没有骨皮质破坏或软组织肿块
-
高级别髓内病灶不常见;更多见侵犯性表现
-
无硬化边的较宽的移行带
-
皮质骨穿透(平片上达57%),软组织肿块(46%)
-
可见从内生软骨瘤向更恶性的软骨肉瘤的转化而成的继发性软骨肉瘤
-
短管状骨的软骨肉瘤
-
少见(此位置的内生软骨瘤可以出现侵袭性,但不是恶性病变)
-
骨皮质膨胀,气球样表现
-
骨皮质破坏,软组织肿块
-
骨膜反应
-
伴或不伴软骨基质结构
-
外生型软骨肉瘤(继发)
-
继发于骨软骨瘤(皮质、髓质通过蒂与正常骨质相延续)
-
软骨帽厚度>1cm
-
表面形态不规则
-
暴风雪征象或病变特征、基质结构明显改变
-
骨质破坏,软组织肿块
CT表现
-
类似平片表现
-
骨质凹陷的范围、深度在CT上观察更清晰
-
骨质凹陷的长度在沿病灶长轴重建的CT图像上观察更清晰
-
可以更好地显示基质结构(见于94%)
-
外生型CS可以推测软骨帽的大小,但是无法可靠测量
MR表现
-
基质结构(见于79%病例):所有序列上呈低信号
-
更好地观察骨内膜皮质缺损的范围
-
85%的CS病例可见骨皮质缺损深度达2/3以上
-
76%的CS病例可见软组织肿块
-
T1WI:病灶与骨骼肌相比呈等信号
-
与内生软骨瘤相比较少出现黄骨髓包埋
-
液体敏感序列:不均匀信号和高信号混杂
-
低级别病灶:良性或低度恶性软骨灶呈小叶状高信号(在72%的软骨肉瘤中)
-
高级别病灶:信号更加混杂,高信号区减少,可能无法看到小叶状结构
-
MR增强T1脂肪抑制图像:与病灶相关
-
低级别病灶:软骨小叶的边缘和分隔强化,局部(通常位于边缘)不均匀强化
-
对比剂增强的快速梯度回波序列可能有助于鉴别内生软骨瘤和低级别软骨肉瘤
-
软骨肉瘤可见早期强化,并明显强化
-
高级别病灶:强化范围更广泛、更不均匀,中央伴低信号坏死
-
动态增强MR可能有助于鉴别内生软骨瘤和低级别软骨肉瘤
-
相对强化阈值=2,斜率=4.5,对于诊断CS准确率100%,诊断内生软骨瘤假阳性率37%
-
外生型软骨肉瘤(继发)
-
软骨帽在液体敏感序列上呈高信号,厚度>1cm
-
软组织肿块,骨质破坏可以更好的显示
影像引导活检
-
肿瘤学结果因软骨肿瘤经皮穿刺取得的标本不同而不同
-
怀疑标本错误
-
软骨病灶的正确诊断需要较大的病变标本,经皮穿刺所能取得的标本一般不足以正确诊断
-
经血肿或穿刺针追踪肿瘤细胞,受污染的组织常需要重建以作出正确诊断
鉴别诊断
内生软骨瘤
-
干骺端中心性病变,通常伴软骨基质结构
-
与低级别软骨肉瘤难以鉴别
-
近骨皮质偏心性生长的内生软骨瘤可能会引起骨内膜缺损,甚至会轻度破坏骨皮质
病理
一般特征
-
遗传学
-
继发软骨肉瘤有多种基因型
-
伴发疾病
-
继发型软骨肉瘤
-
内生软骨瘤:孤立性内生软骨瘤恶变概率未知
-
Ollier病(多发性内生软骨瘤)恶变概率约25%
-
Maffucci病恶变概率约25%
-
骨软骨瘤:孤立性病灶恶变概率<1%
-
遗传性多发外生骨疣:恶变概率约3%
分期、分级和分类
-
病灶组织学分级1~3
-
基于核大小、染色程度、细胞多形性
-
1级与内生软骨瘤非常类似
-
大多数(61%)为1级,36%为2级,3%为3级
显微镜下特征
-
蓝灰色软骨,纤维结构将其分成不规则小叶
-
较内生软骨瘤细胞多形性更明显,不同区域分布不同,伴不典型软骨细胞
临床问题
临床表现
-
最常见的体征/症状
-
疼痛和肿胀
-
据说内生软骨瘤不伴疼痛、软骨肉瘤伴疼痛
-
事实上,内生软骨瘤据报道通常会伴疼痛;仅仅以疼痛症状不足以鉴别内生软骨瘤和软骨肉瘤
-
需要熟练鉴别肿瘤性疼痛与邻近关节的物理性疼痛
-
就诊前有较长的病程
-
尤其是髂翼病灶,就诊时病灶常常很大
人群分布特征
-
年龄
-
高发于50~70岁年龄段人群
-
年龄跨度很大,不要因为年龄剔除儿童和年轻患者病灶的软骨肉瘤的可能性
-
性别
-
男性多发(男:女=1.5:1)
-
流行病学
-
骨恶性肿瘤第3位
-
普通型CS占所有CS类型的90%(包括少见的骨外型、骨膜型和去分化型)
自然病史及预后
-
预后与多种因素有关
-
病理分级是最重要的决定因素
-
1级:5年存活率89%
-
2级和3级:5年生存率53%
-
肿瘤坏死,有丝分裂数,黏液成分
-
进展期不可切除性中心性CS:1年生存率48%,2年24%,3年12%
-
转移:肺、骨
治疗
-
广泛切除
-
复发与外科手术种植或切缘阳性有关
-
任何种植都会增加患者复发风险;软骨肿瘤生长不需要明显血供
-
10%的肿瘤复发会出现更高级别肿瘤
-
对于复发和转移均需要监控10年
诊断要点
关注点
-
注意:股骨或肱骨的髓内软骨肉瘤通常是低级别的、非侵袭性的
-
如果没有软骨基质结构,有大量病例被误诊为内生软骨瘤或其他疾病
-
较大的股骨或肱骨“内生软骨瘤”需要怀疑软骨肉瘤可能
-
任何骨皮质增厚或明显缺损需要高度怀疑软骨肉瘤
-
低级别软骨肉瘤与内生软骨瘤可能非常难以鉴别
-
平片或CT上大范围的骨内膜明显凹陷具有提示意义
-
例外:近骨皮质偏心性生长的内生软骨瘤可能会引起骨内膜缺损,甚至会轻度破坏骨皮质
-
内生软骨瘤增大或基质增加不一定是恶变表现,内生软骨瘤正常可以出现这样的变化
-
软骨帽厚度>1cm提示恶变可能


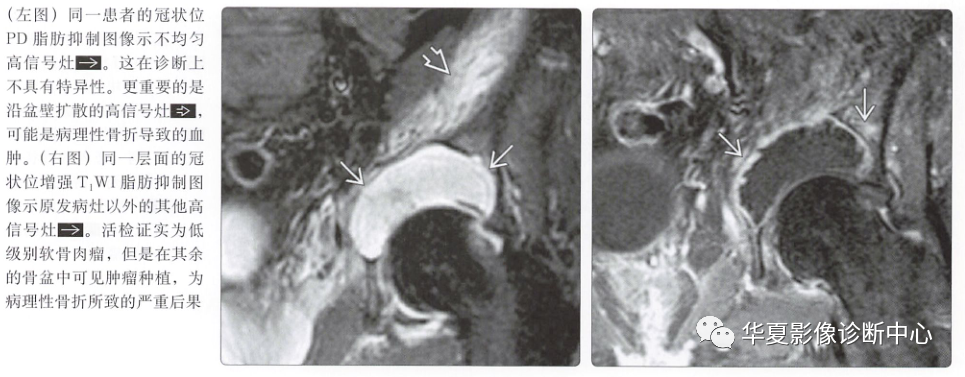


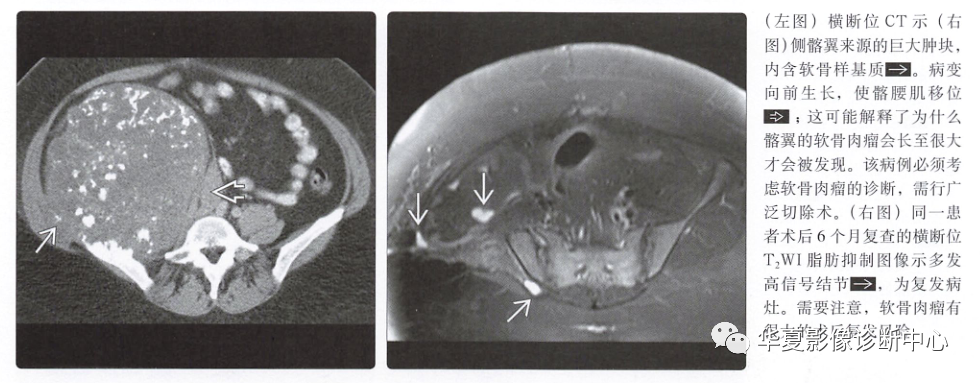
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言






