Radiology:如何准确评估肿瘤存活并筛选更佳肝移植受试者?影像学手段有话说
2021-04-30 shaosai MedSci原创
对于肝细胞癌(HCC)患者,肝移植(LT)可以同时解决肿瘤及潜在的肝硬化,是患者最终的治疗选择。
对于肝细胞癌(HCC)患者,肝移植(LT)可以同时解决肿瘤及潜在的肝硬化,是患者最终的治疗选择。然而,部分患者由于肿瘤负荷超出了选择标准或缺少肝脏供体,因而无法进行肝移植。在这种情况下,局部区域治疗(LRT),如经动脉化疗栓塞(TACE)或射频消融,可用于降低HCC分期或作为肝移植的桥梁。现阶段认为,在LRT后进行成像评估肿瘤生存力对于选择最佳的LT受试者和根据预后最佳分配供体肝脏至关重要。
在肝癌患者接受LRT后的治疗反应评估中,已修改的实体瘤反应评估标准(mRECIST)已用作根据治疗病变中动脉增强成分的大小评估肿瘤生存能力的标准影像学规范。另一方面,肝脏成像报告和数据系统(LI-RADS)也有自己的评估LRT后的肿瘤生存能力的治疗反应算法(TRA)。LI-RADS TRA,除了mRECIST中使用的动脉期高强化(APHE)外,还评估了廓清和“类似于治疗前的强化”来评估肿瘤生存能力。为了评估肝移植受试者肝癌肝移植后的治疗效果,通常使用细胞外钆造影剂或肝胆特异性对比剂(HBA)的动态CT或MRI扫描,每一种都有自己的优缺点。例如,对于经TACE治疗的观察,尽管CT可以显示碘化油吸收的程度,但由于硬化伪影的存在使APHE的评估具有挑战性。相反,在HBA增强MRI上,对经TACE治疗的APHE评估不受碘油的影响,肝胆期成像有助于假性病变和存活肿瘤的鉴别。然而,在HBA增强MRI的动脉期成像时会产生短暂的运动伪影,这同样会影响APHE的评估。然而,据我们所知,在LT受试者中,CT和HBA增强MRI在LI-RADS个体间的比较尚未详细阐述。
近日,发表在Radiology杂志的一项研究根据病理结果,通过使用CT和HBA增强MR比较了LI-RADS TRA对疑似HCC并行LRT及LT患者的诊断性能,为临床选择更适宜的评价LRT治疗效果及选择最佳LT受试者的影像学手段提供了理论支持,为进一步规范临床相关检查流程提供了参考意见。
本研究在2011年1月至2019年9月之间,对165位患者共237例临床疑似HCC的病灶进行了LRT治疗,并随后进行了LT,然后对所有资料进行回顾性分析。所有患者在LRT后和LT前均接受了CT和HBA增强的MRI检查。三名放射科医生通过使用LI-RADS TRA分别评估了两种方式诊断肿瘤存活的能力,并达成共识。从移植肝脏获得的病理肿瘤存活率分为完全坏死(100%)或不完全坏死(<100%),并以此作为参考标准。然后,使用比率估算法比较了CT和HBA增强MRI在一致性读数中LI-RADS TRA的敏感性和特异性。使用Fleissκ统计量计算观察者之间的一致性。
165例患者(平均年龄62岁±9[标准差])中共有237个病灶,其中107(45.1%)例为病理证实的肿瘤存活。使用LI-RADS TRA,应用CT在病理评估时检测存活HCC的存活类别的敏感性和特异性分别为42.1%(107个病变中的45个)和95.4%(130个病变中的124个),应用HBA增强MRI时分别为52.3%(107个病变中的56个) 和93.9%(130个病变中的122个),两者在敏感性上有显著差异,但在特异性上无显著差异(分别为P = .009和P = .42)。LI-RADS TRA在CT和HBA增强MRI上的一致性是显著的(两者的κ均为0.69)。

表 使用LI-RADS TRA成像特征比较CT和HBA增强MRI诊断肿瘤存活的诊断性能。
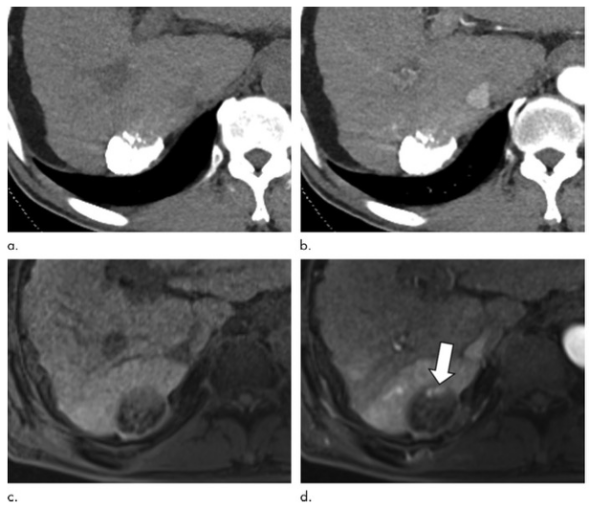
图 68岁,男性,HCC经TACE术后。(a,b)轴位CT图像显示在肝7段包膜下区域的TACE治疗后病变。与平扫图像(a)相比,对比剂注射后的动脉期图像(b)上无法明确显示动脉期高强化。(c,d)在肝胆特异性对比剂增强MRI轴位图像上,与平扫图像(c)相比,在动脉期图像(d)上显示了高强化(箭头) 。根据肝脏成像报告和数据系统治疗反应算法,该治疗结果在CT上被认为是无存活的,而在MRI上则被认为是存活的。肝移植后的病理检查显示为不完全坏死(肿瘤坏死率为70%)。
在肝移植之前接受肝细胞癌局部区域治疗的患者中,使用肝影像报告和数据系统(2018版)治疗反应算法评估肿瘤存活时,肝胆特异性对比剂(HBA)增强MRI比CT更加敏感。在评估时,由于致密的碘油摄取,使得在CT上无法评估肿瘤的存活情况,尽管HBA增强MRI具有很高的特异性,但其敏感性仍然较低。本研究为临床准确评估治疗后肿瘤存活情况及筛选最佳肝移植受试者提供了参考标准及技术支持。
原文出处:
Jae Seok Bae,Jeong Min Lee,Jeong Hee Yoon,et al.Evaluation of LI-RADS Version 2018 Treatment Response Algorithm for Hepatocellular Carcinoma in Liver Transplant Candidates: Intraindividual Comparison between CT and Hepatobiliary Agent-enhanced MRI.DOI:10.1148/radiol.2021203537
本网站所有内容来源注明为“梅斯医学”或“MedSci原创”的文字、图片和音视频资料,版权均属于梅斯医学所有。非经授权,任何媒体、网站或个人不得转载,授权转载时须注明来源为“梅斯医学”。其它来源的文章系转载文章,或“梅斯号”自媒体发布的文章,仅系出于传递更多信息之目的,本站仅负责审核内容合规,其内容不代表本站立场,本站不负责内容的准确性和版权。如果存在侵权、或不希望被转载的媒体或个人可与我们联系,我们将立即进行删除处理。
在此留言










#受试者#
80
#筛选#
91
不错不错
98
点赞
103